在宅医療は終末期の医療ではない―『在宅医療の真実』小豆畑丈夫著
こんにちは。光文社新書編集部の三宅です。
この記事では、刊行されたばかりの『在宅医療の真実』から、目次と冒頭部分を紹介します。「在宅医療」という言葉が持つイメージを覆す一冊であり、医療を受ける側にとっては、将来にわたって非常に役立つ情報が満載です。
目 次
はじめに
第1章 在宅医療は「より良く生きるため」の手段
急拡大する在宅医療
自宅にいて症状を悪化させる患者さん
在宅医療=終末期医療、という誤解
在宅医療の適応は「通院困難」な状態
身近に在宅医療が迫る2つのパターン
若者は働き、高齢者は病院へ
老人医療費無料化の終焉と介護老人保健施設の誕生
最もリーズナブルな医療の場としての「在宅」
減らされる救急患者の受け入れ先
命の規制緩和が始まっている
「在宅」には施設も含まれる
「自宅で過ごす」をポジティブな選択と考えたい
第2章 初めてでもうまくいく在宅医療の受け方
基本は2週間に一度の訪問
さまざまなサービス品目
最初の窓口は「医療ソーシャルワーカー」(MSW)
退院後の不安は「退院前カンファレンス」で解消
介護保険の申請は入院中に
地域の相談窓口「地域包括支援センター」
サービス内容はケアマネジャー次第
サービスの提供者選びは「急な対応」がカギ
極論すれば「中身」よりも「近さ」
患者さんの一人暮らしをフォローするサービス
認知症に対応する小規模多機能型居宅介護
在宅医療にかかるお金のすべて
第3章 家族の負担をなるべく軽く
ドキュメンタリー番組のような家族はごく一部
家族が頑張るか、サービスをたくさん入れて楽をするか
親の介護をするのに仕事を辞めなくてはいけないの?
デイサービスを使いたくない場合
疲れたら泊まってもらう
ショートステイはご家族が心を整える時間
在宅看取りに〝失敗〟する原因とは
施設に入所した祖母が私に教えてくれたこと
「ホーム」の新しい定義
「一人でトイレに行けるか」問題
オムツから卒業できることもある
施設より自宅のほうが社会的コストは高い
第4章 さまざまな介護施設・高齢者施設
在宅医療に深く関わる3つの施設
①特別養護老人ホーム(特養)
②介護老人保健施設(老健)
③介護医療院
そのほかの高齢者向け施設・住宅
①有料老人ホーム ・健康型有料老人ホーム ・住宅型有料老人ホーム
・介護付き有料老人ホーム
②高齢者向け住宅(サービス付き高齢者向け住宅[サ高住])
③地域密着型施設(認知症高齢者グループホーム、小規模多機能ホーム)
常勤の医師がいる施設、いない施設
施設内で具合が悪くなったら
3つの施設の選択基準/介護必要度・認知症の有無・費用
第5章 生きる意味を問いかける「重度訪問介護」
重度障害者のための訪問系サービス
24時間介護の仕組み
制度を守り発展させていくために
私が重度訪問介護に抱いていた疑問
生きるとは普通の生活を営めること
家族の負担が軽くなれば、自分も生きていける
第6章 在宅医療の落とし穴は「急変時の対応」
在宅医療は在宅だけでは完結しない
急変時の往診は期待薄
体調が悪化するまで「粘る」在宅医も
在宅で引っ張りすぎる複雑な事情
「延命」と「救命」を混同するご家族
フローチャートにできない難しさ
高齢者救急搬送の増加が内包する諸問題
人生会議の理想と現実
予想された急変と、予想していなかった急変
在宅医と救急医の特異な関係性
いまだに存在する医師の階級意識
連携のかたちを変えられないか
第7章 在宅医療と救急医療の連携はいかに可能か
患者さんが悪くなる前に診るために
照沼秀也先生との出会い
「すぐに連れて来てほしい」「医師同士で話がしたい」
手探りで始めた「一つの病院連携」
ほかの在宅医から連絡が来るまで
課題は「入院期間をいかに短くするか」
退院前カンファレンスにおける病院側、在宅側のやり取り
「9割が自宅に戻れた」という成果
ぎりぎりの場面で重みを持つ在宅医の言葉
在宅と救急の連携は安心への第一歩
関心は全国の救急医にも
「一つの病院連携」を一人でできる医師を育てる
あとがき
はじめに
私は医師ですが、在宅医療が専門ではありません。
在宅医療専門のクリニックを運営しているわけでもありません。
東京にある大学の医学部を卒業し、母校の大学病院に就職して外科医として10年間修練を積みました。その後、大学病院の救命救急センターで10年間、救急医として働いてきました。大学病院生活の後半は、緊急手術と重症患者の集中治療ばかりしていました。交通事故や転落外傷で臓器がばらばらになった方、胸や腹を包丁で刺された方、腸に穴が開いて腹の中に便がばらまかれ腹膜炎を起こして瀕死の方、そのような患者さんたちを治療する、いわゆる救急外科医として、一刻を争う手術と高度な医療機器を駆使する現場にずっと身を置いてきたのです。
そんな救急外科医が、なぜ在宅医療に関する本を書くのか?
「救急外科医は在宅医療とは無縁だろう」
「素人の意見なんか興味ないよ」
そんな声が聞こえてきそうです。しかし、私にはどうしてもこの本を書いておきたい理由がありました。それは、在宅医療を取り巻く昨今の風潮にとても強い危機感を抱いているためです。その危機感とは、一言でいえば「在宅医療=在宅での看取り(みとり)」という捉え方です。
在宅医療に関する本や雑誌が、このところずいぶん充実してきました。書店で平積みにされているものを手に取ると、表紙や目次にたいていこんな言葉が並んでいます。
「それでもあなたは病院で死にますか?」
「在宅で愛する人を看取るということ」
そういう文言を見つけるたびに、私は「あぁ、また在宅”看取り”の本か」と肩を落としてしまいます。
テレビも同じです。
近ごろは在宅医療をテーマにしたドキュメンタリー番組がたくさん放映されていますが、そのクライマックスになるのは、やはり在宅での看取りです。
「がん末期の患者さんを在宅で献身的に支える家族の姿」「自宅で最後を迎えさせてあげた家族が、自宅で看取ってあげられて本当に良かったと涙ながらに語る姿」。私はそのようなシーンを見るたびに、「この人たちは偉いな」と素直に思います。と同時に、「いったい、世の中の何パーセントの人がこういうふうに自宅で家族を見送れるだろうか」とも感じています。
多くのメデイアが「在宅医療=在宅での看取り」と捉える傾向が強いのは、そのほうが読者や視聴者の共感を得やすいからなのかもしれません。しかし私は、在宅医療を”理想的な看取りの医療”と短絡的に結びつけられることに、とても強い違和感を持ち続けています。なぜなら在宅医療とは、必ずしも「看取りを前提とした医療ではない」からです。むしろ、患者さん一人ひとりの「生きる」を支える医療が在宅医療だと私は考えています。
在宅医療に対する違和感はもう一つあります。
それは、「在宅医療は在宅だけで完結する」と考えている人がとても多いことです。私の専門は外科や救急科ですが、在宅医療の患者さんとは毎日のように接しています。在宅医療の患者さんの具合が悪くなると、すぐさま救急車で私の病院に運ばれてくるからです。つまり、在宅医療は在宅だけでは完結しないのです。また、読者のみなさんは、具合の悪くなった患者さんがすぐに救急車で運ばれてくるのは当然のことと思われるかもしれません。しかし、在宅医療の現場ではこれが当たり前のように行われないケースが多々あります。
つい最近、私の病院に、地域医療の勉強のためにやってきた医師がこんなことをいっていました。医師になって2年目のまだ若い研修医です。
「私の祖母は、亡くなる前は自宅で訪問診療を受けていました。90歳代で亡くなりましたが、亡くなる数カ月前に一度、自宅で意識を失ったことがありました。すぐに母から連絡があったので、私は『急いで救急車を呼んで』と伝えたんです。すると母は、『在宅医の先生から、訪問診療は一度始めたら救急車を呼んではいけないといわれている』というのです。今にして思えばおかしな話ですが、そのときは『在宅医療ってそういうものなのかな?』と思ってしまいました」
詳しくは本篇で述べますが、在宅医療の現場には「在宅医」と「救急医(病院医)」という2種類の医師が関わります。しかし、一般の人の多くは(医療のプロも含めて)在宅医療は在宅医がすべてを担っていると勘違いしているところがあります。そんな誤解が在宅医療の現場を混乱させている場面に、私は何度も遭遇してきました。
これらの問題を少しでも解決できる糸口になればという思いが、私が本書を執筆した理由です。
大きな円柱形の立体物は、空を飛ぶ鳥のようにぐるりと俯瞰した位置から見て初めて円柱形だと分かります。しかし、視点が正面に固定されていれば、目の前の立体物は四角形にしか見えません。また、真上からまっすぐ見下ろせば円形にしか見えないでしょう。「私の視点から見ると四角形だったよ」「私の視点からは円形でした」。視点の異なる2人が情報を持ち寄って初めて、「あれは本当は円柱形ではないのか」と考え始めます。
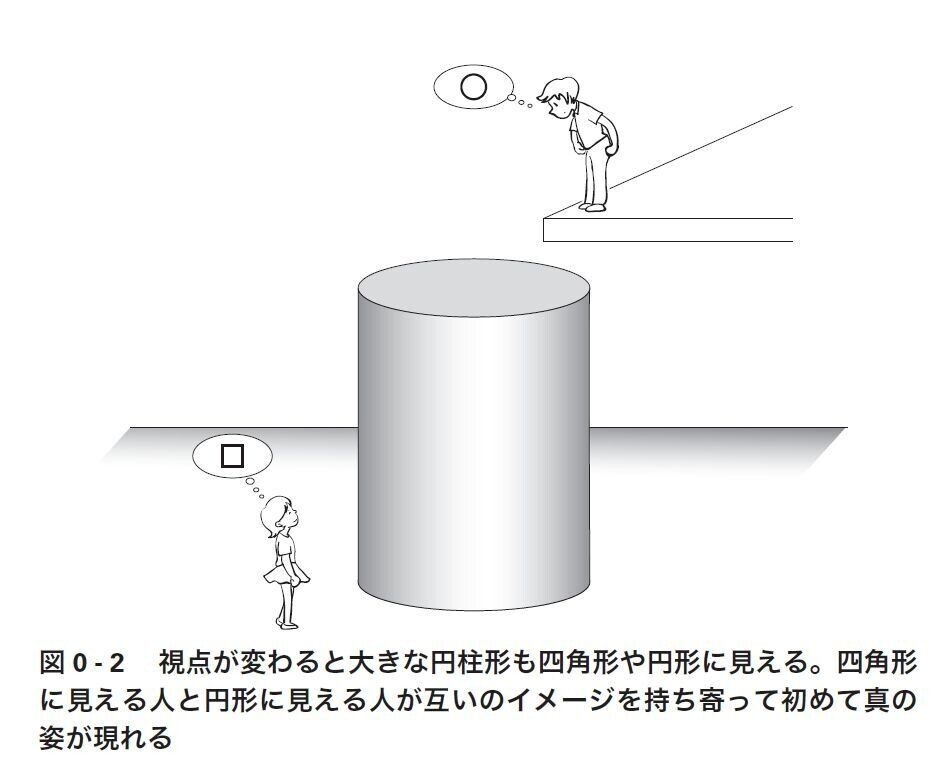
在宅医療もこれに似ています。
これまで在宅医療は、在宅医療の〝専門家〟によって「四角形」ばかりが語られてきたように思います。しかし、私のような救急医にはそれが「円形」に見えることがあります。ですから、これまで世間一般に知られてきた在宅医療と私が日々直面している在宅医療、この2つを重ね合わせて初めて、在宅医療の本当の姿が見えてくるような気がしているのです。
本書は、在宅医療に関わる救急医の立場から見た「もう一つの在宅医療」について、その問題点、改善策などを著したものです。とはいえ、専門家による専門家に向けた提言ではありません。むしろ、在宅医療については、聞いたことはあるけれど中身はよく知らないという一般の方を念頭に執筆いたしました。すでに在宅医療を受けていらっしゃる患者さんやそのご家族、また、これから在宅医療と関わるかもしれないすべての方に、現場の救急医から見た在宅医療の姿が少しでも参考になればと願っています。
第1章 在宅医療は「より良く生きるため」の手段
急拡大する在宅医療
みなさんは、今、日本の医療がどこで行われているかご存じでしょうか?
「病院や診療所で行われている」。そう思われている方が多いかもしれません。たしかに20年ほど前まではそうでした。しかし、今は少し状況が変わっています。
2018年1月26日、朝日新聞の第1面に医療者のあいだでちょっと話題になった記事が掲載されました。次のような記事です。
在宅医療、2025年に100万人超 厚労省推計
団塊の世代がすべて75歳以上となる2025年に在宅医療を受ける人が100万人を超えることが、厚生労働省の推計で分かった。現在の1.5倍以上の規模になる。各都道府県は国の算定方法に基づく詳細な推計を実施。これを踏まえて年度内にまとめる医療計画で、在宅医療の態勢作りを加速させる方針だ。
自宅や介護施設で訪問診療を受けた人は16年6月時点で約67万人いる。厚労省は今後の高齢者の増え方を考慮し、25年の利用者数を約100万人と推計。現在の入院患者のうち、軽症で本来は入院の必要がない高齢者らが25年時点で約30万人いるとして、その一部も在宅医療の対象に加えた。
医療費の抑制も狙い、政府は入院患者を在宅医療に移す流れを進めている。25年の入院患者用のベッドは現在より10万床以上減らして約119万床とする計画だ。その分、在宅医療の受け皿を増やすため、24時間態勢で診療したりケアをしたりする医療機関や介護事業者への報酬を手厚くして後押しする。
背景の説明も加えながら、私なりに「翻訳」してみます。
日本の高齢化は現在も進行中で、2025年には75歳以上の人口がピークに達することが知られています。今(2018年当時)の診療体制をそのまま維持すると、2025年には本来入院の必要がない高齢者が年間30万人も病院に入院することになるという試算があります。それでは医療費が増大し国が破綻しかねません。それを避けるため、国は、軽症の高齢者は入院させず在宅医療で診る診療体制に政府主導で変更していくことにしました。これにより、2025年までに入院用のベッド10万床以上の削減を目指します。削減分の受け皿としては、訪問診療・介護の報酬を増やすなどして在宅医療の整備に力を入れます。その結果、厚生労働省の試算によると、在宅医療を受ける患者さんは2016年の年間67万人から2025年には100万人に増加する見込みです。
病院医療から在宅医療へ転換する政府の誘導は、2020年12月現在、すでに成果を上げています。厚生労働省の報告によれば、わが国で在宅医療を受けている患者さんは、2005年から2017年のあいだに約3倍に増加しています。冒頭の問いに答えるとするなら、現在の日本の医療は「医療機関(病院・診療所)と在宅の2カ所で行われている」ということになります。
何事もそうですが、新しい制度が急速に広がると必ず新しい問題が発生します。在宅医療もまさにその渦中にあるのですが、大切なのは目の前の問題から目を背けることなく、むしろその問題を通して新しい制度の持つ意味を深く問い直すことではないかと思います。
たとえば、外科や救急科を専門とする私のような医師にとって、在宅医療の問題といえば真っ先に次のような事柄が思い浮かびます。
自宅にいて症状を悪化させる患者さん
「どうしてこんなに悪くなるまで、在宅で診ていたのだろう」
「もっと早く病院に連れて来てくれていたら、楽に治療できたのに」
在宅医療を受けている患者さんが救急病院に運ばれてきたとき、病院側の医師がたびたび抱く思いがこれです。私も大学病院の救命救急センターで働いていたときは、毎日のように同じことを感じていました。
救命救急センターとは、すぐに治療をしなければ命に関わるような最重症の患者さんを受け入れ、救命医療を行う医療機関です。在宅医療を受けている患者さんが救命救急センターに運ばれてくるということは、「症状が極度に悪化するまで自宅に引き留められていた」ということです。
たとえば肺炎の患者さんであれば、自宅で高熱が出て呼吸困難に陥り、人工呼吸器をつけざるを得ないような状態になって初めて救急病院に運ばれてきます。これらの患者さんの多くは、在宅医療を受けているあいだに肺炎と診断できなかったわけではありません。担当の在宅医は血中酸素飽和度を測ったり、血液検査を行ったり、ポータブルのエックス線撮影装置で肺の画像を撮影したりして、何日も前から肺炎の徴候を見つけています。しかし、「在宅で1週間ほど様子を見ているうちに」症状をどんどん悪化させていくのです。もう少し早く病院へ連れて来ていれば、人工呼吸器をつけるような状態にはならず、薬だけで治療してすぐに退院できたはずです。そのような事例はこれまでたくさんありました。
肺炎だけではありません。心不全を悪化させて運ばれてくる患者さん、糖尿病を悪化させて運ばれてくる患者さん(血糖値が上がりすぎて意識を失う「糖尿病性ケトアシドーシス昏睡」という病態があります)、さまざまな患者さんが、病院に運ばれてくるタイミングがいつもワンテンポ遅いのです。
どうしてそのようなことが起きるのでしょうか? 理由は2つ考えられます。
一つは、在宅医のなかに「在宅医療でできる治療と病院でできる治療はたいして変わらない」と考えている医師が少なからずいるということ。もう一つは、在宅医と救急医のあいだに普段から緊密な連携が取れていないため、内心は「病院で診てもらったほうがよいのではないか」と思いつつも、なかなか行動に移せずじりじりと時間だけを浪費する在宅医がいるということです。その結果、在宅でぎりぎりまで引っ張ってしまう事態に至ります。
医師にすべての責任があるともいい切れません。患者さんやご家族の強い思いが在宅に必要以上に引き留めてしまうという側面もあります。強い思いとは、「ここまで頑張ったのだから最後まで自宅で」という思いです。患者さん、ご家族のなかに、「最後は必ず自宅で看取りたい(看取られたい)」という思いがあると、病院で治療すればまだ十分回復できる段階であるにもかかわらず、患者さんをあえて自宅に留めておくことがあります。これも病院への搬送を躊躇させる一因になっています。
在宅医療=終末期医療、という誤解
「最後まで自宅で」という思いにとらわれる方のなかには、そもそも在宅医療に対する認識にかたよりがある方がいらっしゃいます。たとえば、在宅医療と聞くと即座に終末期医療をイメージされるような方です。
終末期とは、どのような医療を行っても効果が期待できず、余命数カ月以内と判断される時期をいいます。その時期に行う医療が終末期医療です。一般に余命を宣告されると「最後は自宅で迎えたい」と考える患者さんが増えます。医師もそのように勧めるケースがあります。このように、終末期の患者さんが自宅に帰って受ける医療を在宅医療である、と勘違いされている方は少なくありません。特に、まだ自分自身や親御さんが病院のお世話になることの少ない若い世代に、そのような傾向が見られます。在宅医療に関する本やドキュメンタリー番組では、「最後をいかに自宅で看取るか」が一つの山場として切り取られ、フォーカスされているからかもしれません。
しかし、それが在宅医療のすべてではありません。むしろ、在宅医療における終末期医療の割合は全体のごく一部というのが現実です。
今、私の病院が提供する在宅医療サービスを受けている患者さんのうち、在宅での看取りを予定している終末期にあたる方は全体の1割弱です。そのほかの9割は来年も再来年も元気に生きていくために在宅医療を受けています[図1―1]。これは、在宅看取りに力を入れている医療機関でもさほど変わりません。多いところでも、看取り目的で在宅医療を受けている患者さんの割合は2割程度だと思います。

在宅医療と終末期医療に対する誤解は、救急医療の現場でも頻繁に顕在化します。
よくあるのが、在宅医療を受けている高齢の患者さんが急な痛みなどで病院に運ばれてくると、ご家族が「延命治療は望みません」と治療を拒否されるケースです。すぐに適切な治療をすれば助かる見込みが十分あるにもかかわらず、ご家族に治療を拒まれてしまうのです。
延命治療とは、どのような治療を行っても助かる見込みのない患者さんに、生命を維持するためだけに行う治療をいいます。その定義を満たしているのであれば、延命治療は望まないという意思表示は私にも理解できます。しかし、治療をすれば治る可能性がある場合は、延命治療とはいいません。患者さんが高齢であろうと若齢であろうとそれは同じです。にもかかわらず、「最後は自宅で」という思いが強いご家族のなかには、病院に運ばれて治療を受けることはすべて延命治療になるのだと勘違いしている方がいらっしゃいます。これもまた、「在宅医療とは、終末期医療である」というイメージからくる誤解の一つなのだと思います。■
※著者の小豆畑丈夫先生のnoteです。